SQLITE NOT INSTALLED
Приступ поджелудочной железы является сигналом о том, что имеет место обострение воспалительного процесса, чреватое опасными для жизни последствиями. Состояние требует срочной госпитализации.
Панкреатит — воспаление поджелудочной железы. Болезнь может протекать в острой или хронической форме. Причиной возникновения патологии выступает нарушение оттока вырабатываемых железой ферментов, содержащихся в панкреатическом соке. Застой приводит к воспалению и разрушению тканевых структур поджелудочной железы, в патологический процесс включаются расположенные рядом с органом кровеносные сосуды и другие структуры.
Заболевание имеет тенденцию прогрессировать при несоблюдении диеты, на фоне обострения сопутствующих заболеваний пищеварительного тракта или на нервной почве имеется вероятность его обострения. Именно поэтому, пациенту, в анамнезе у которого имеется хроническое воспаление поджелудочной железы, очень важно быстро опознавать признаки обострения и своевременно начать лечение, предупреждая таким способом появление серьезных и опасных для жизни осложнений.
Все о видах панкреатита
Панкреатит – воспалительный процесс, при котором поражаются ткани поджелудочной железы, выполняющей внутри- и внешнесекреторные функции. Основное назначение данного органа – выработка панкреатического сока с ферментами и бикарбонатами, участвующими в процессе пищеварения. При поступлении пищи в желудок ферменты вместе с панкреатическим соком начинают транспортироваться из поджелудочной железы через соединительный проток в 12- перстную кишку, где происходит процесс ферментной обработки пищевых веществ. Выработанные ПЖ ферменты участвуют в метаболизме, способствуют всасыванию питательных веществ через стенки тонкого кишечника. Панкреатическая жидкость нейтрализует кислую среду желудочного сока непосредственно в кишечнике, где пищеварительные ферменты активизируются и начинают выполнять свои функции расщепления и переработки веществ.
Воспаление поджелудочной железы может протекать в острой или хронической форме. При остром панкреатите нормальная функция поджелудочной железы в итоге комплексной терапии и специальной диеты восстанавливается, а при хроническом – острые периоды чередуются с ремиссией, но с течением времени наблюдается постоянное снижение функции поджелудочной железы.
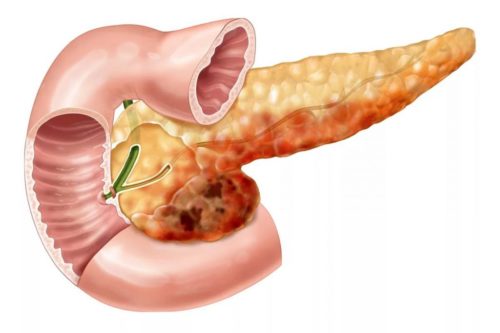
Панкреатит в хронической форме протекает с периодами обострений и ремиссий. По мере прогрессирования развивается недостаточность поджелудочной железы: железистая ткань органа изменяется и замещается соединительной, которая не способна вырабатывать пищеварительные ферменты и панкреатический сок. Недостаток ферментов вызывает нарушения в функционировании пищеварительной системы.
Хронический панкреатит может развиваться у пациентов разных возрастных групп. Современные условия жизни, к которым можно отнести нерациональное питание, использование фастфудов, постоянные стрессы и депрессивные состояния, являются причиной роста количества больных рецидивирующим панкреатитом.
Выделяют две фазы хронического панкреатита. Начальная фаза характеризуется выраженной симптоматикой и может протекать в течение нескольких лет в зависимости от общего состояния здоровья. На данной стадии могут быть периоды, когда отклонения и нарушения в функционировании ПЖ становятся более выраженными и беспокоят постоянно. Обострение хронической формы в основном провоцируется употреблением острых, жирных или жареных блюд, газированных напитков и алкоголя, особенно на пустой желудок.
Панкреатит может протекать и в реактивной форме на фоне уже имеющих заболеваний и последствий повреждений органов брюшной полости, хирургического вмешательства. Основными факторами, способствующими развитию реактивного панкреатита, становятся болезни пищеварительной системы, в частности неинфекционный гепатит, желчнокаменная болезнь, гастрит, цирроз печени, дискинезия желчевыводящих путей, кишечные инфекции.
Причины возникновения приступа
Начало или обострение воспалительного процесса, когда состояние выявляется острым приступом, может быть спровоцировано воздействием разных факторов:
- Злоупотребление жирной и тяжелой едой, спиртными напитками;
- Болезни органов ЖКТ, хирургические вмешательства на органах пищеварительного тракта, желчном пузыре;
- Повреждения или ранения поджелудочной железы, органов брюшной полости;
- Инфекционные заболевания, глистные инвазии;
- Лечение антибиотиками, эстрогенами;
- Анатомические аномалии протока поджелудочной железы или ее закупорка конкрементами;
- Сердечнососудистые заболевания;
- Нарушение гормонального баланса в период климакса или беременности;
- Нарушение обмена веществ;
- Онкологические заболевания.
Выявить причину обострения заболевания довольно трудно. Соблюдение указаний врача и питание по специальной диете снижают вероятность обострения недуга и появления приступа.
Главные признаки заболевания
Острый и хронический виды панкреатита протекают с разной симптоматикой. Для острого панкреатита характерна аутоинтоксикация ферментами, которые синтезирует железа: вместо того, чтобы участвовать в процессе пищеварения в кишечнике, они остаются в ПЖ и попадают в кровь. При этом в железе развиваются деструктивные процессы, приводящие к некрозу какого-то участка органа.
Клинические картины острой и хронической форм панкреатитов отличаются друг от друга. Отличаются также особенности их течения и возможные осложнения. Симптоматика хронического панкреатита чаще всего является слабовыраженной. Боль при обострениях заболевания возникает по мере развития воспалительного процесса, воздействующего на нервные окончания поджелудочной железы, а также при отеке и увеличении органа. Больной при хроническом панкреатите жалуется на вздутие живота, метеоризм, резкое снижение веса. Клиническая картина выраженного обострения хронического панкреатита идентична с острой формой. При внезапном обострении заболевания также может развиваться некроз тканей ПЖ, вызывающий острые болевые приступы и требующий срочной госпитализации пациента.
Признаки патологии в острой форме более выражены. Появление симптомов острого панкреатита — серьезный повод для скорейшего обращения к врачу с целью получения соответствующего лечения, основанного на результатах дифференциальной диагностики от острого холецистита и аппендицита.
При остром панкреатите, активизируясь непосредственно в поджелудочной железе, ферменты пищеварительного сока поражают ее клетки. Проявляется заболевание болью опоясывающего характера с локализацией в участке правого или левого подреберья, отсутствием аппетита, тошнотой, рвотой, повышением температуры, поносом, изменением АД, желтушностью кожных покровов, вздутием живота.
Симптоматика приступа
Приступ панкреатита выявляется выраженными симптомами и начинается в основном с болевых ощущений. Боль локализуется в верхней зоне живота, в зоне спины, лопаток, ирридирует в область поясницы.
Боли имеют режущий, тупой или опоясывающий характер, могут вызвать болевой шок и обморок. Пациенту становится трудно находиться в горизонтальном положении, облегчение наступает только в позе сидя с прижатыми к животу ногами.
Постепенно к болевому синдрому присоединяются рвотные позывы, вместе с рвотными массами выходят пища и желчь. Появляется вздутие живота, диарея или запор. Стул имеет зловонный запах, жирные следы и плохо смывается. В каловых массах присутствуют непереваренные элементы еды, аппетит отсутствует.
Обострение панкреатита и панкреатический приступ сопровождаются также:

- Частыми отрыжками, сменяющимися икотой;
- Сухостью во рту;
- Трудностями при глотании;
- Образованием белого налета на языке;
- Повышением температуры и ознобом;
- Одышкой, снижением или стойким повышением АД.
Запущенность заболевания и отсутствие врачебного вмешательства сразу после появления симптомов обострения (в течение 2 часов) вызывают изменение цвета кожных покровов, снижение их упругости. Больной резко теряет вес, развиваются гиповитаминоз и обезвоживание.
Возможные последствия и осложнения
Осложнения острого панкреатита или обострения хронической формы способны развиваться очень быстро и наносить значительный ущерб здоровью вплоть до летального исхода. Хронический панкреатит, даже в стертой форме с невыраженной симптоматикой также опасен, поскольку ведет к утрате функциональности поджелудочной железы.
К осложнениям хронического панкреатита относятся:
- Сахарный диабет;
- Хроническая интоксикация организма;
- Абсцесс поджелудочной железы;
- Патологии легких;
- Патологии и дисфункции органов ЖКТ;
- Кистозные образования в тканях органа;
- Сдавливание желчных протоков, провидящее к механической желтушности;
- Летальный исход.
Отсутствие соответственной терапии и несоблюдение специальной диеты при панкреатите могут привести к формированию абсцессов и развитию кровотечения.
Что делать, если возник приступ панкреатита – неотложная помощь
При возникновении приступа панкреатита, сопровождающегося сильными болями, необходимо вызвать скорую помощь, поскольку имеется риск появления болевого шока, опасного для жизни. До приезда бригады врачей необходимо оказать больному помощь, действие которой должно быть направлено на уменьшение боли и снижение вероятности необратимых последствий.
До приезда скорой помощи нужно соблюдать покой, обеспечить больному свежий воздух, не создавать панических сцен. Пациенту нужно предложить принять положение сидя и немного наклониться вперед, можно давать воду (не более ¼ стакана). Не разрешается давать пищу, даже если приступ начинает отступать. Не разрешается давать обезболивающие препараты, поскольку прием аналгетиков затруднит диагностический процесс и усугубит состояние.
Чем снять приступ панкреатита?
Приступ панкреатита любой сложности и продолжительности требует срочной госпитализации. Для снижения выраженности симптомов и уменьшения боли используют препараты Но-шпа и Дротаверин гидрохлорид. При возможности эти препараты нужно ввести внутримышечно, что ускорит их влияние, и облегчение наступит за более короткий срок.
После помещения больного в стационар ему назначают постельный режим и лечебное голодание. Разрешают пить только отвар шиповника или минеральную воду без газа. На верхнюю часть живота кладут холодные компрессы. После осмотра врач назначает ряд препаратов, снижающих уровень кислотности желудочного сока, ферментные препараты и спазмолитики, с помощью которых приступ купируется.

В случае панкреонекроза больному необходима срочная хирургическая операция. Как снять боль в домашних условиях
Боль хорошо и быстро снимается ледяным компрессом, его можно положить либо со стороны спины, либо между пупком и грудью. Важным является и правильное дыхание. Чтобы уменьшить боль, нужно дышать поверхностно, не делать глубоких вдохов, а при сильном приступе вообще задержать дыхание. Советуется во время приступа открыть окна, поскольку поступление кислорода облегчает общее состояние больного.
Лечение приступа поджелудочной железы
Лечение приступа поджелудочной железы начинают с дифференциальной диагностики. Для подтверждения окончательного диагноза назначают ряд аппаратных и лабораторных исследований.
Проводят:
- КТ, МРТ и УЗИ брюшной полости;
- Гастроскопию;
- Рентгенографию органов брюшной полости;
- Эндоскопическую ретроградную холангиопанкреатографию (ЭРХПГ).
К необходимым лабораторным обследованиям относятся:
- Общий и биохимический анализ крови;
- Анализ мочи.
Приступ купируют с помощью лечебного голодания в течение 4 дней, а также применяют медикаментозную терапию, которая направлена на:
- Устранение болевого синдрома. Выраженное обострение хронического панкреатита, как правило, сопровождается сильными болями, купирование которых проводится препаратами Но-шпа, Новокаин, Папаверин.
- Подавление секреции ПЖ. Используются ингибиторы протонной помпы, в частности Омепразол, Контрикал.
- Разгрузку ПЖ с помощью приема ферментов липазы, амилазы, протеазы, то есть панкреатина, (Фестал, Мезим, Креон, Панзинорм, Дигестал).
- Предупреждение развитие инфекции в ПЖ. Используют антибиотики легкого типа, как Ампицилин.
- Восстановление водно-электролитного баланса путем замещающей терапии с использованием солевых и физиологических растворов.
Для прекращения рвотных позывов применяют Метоклопрамид, для укрепления и повышения защитных сил организма – витаминные комплексы. Методы терапии при острой и хронической формах панкреатитов могут выбираться индивидуально, в зависимости от клинической симптоматики, степени тяжести панкреатита, этиологии, наличия сопутствующих заболеваний, общего состояния здоровья пациента и его возраста.
Лечение в стационаре
Лечение острого панкреатита проводится исключительно в больнице в стационарных условиях. Первое назначение при остром панкреатите — абсолютное голодание в течение 4-5 дней. Пребывание в хирургическом стационаре позволяет контролировать диету и обеспечить больному соответствующее медикаментозное лечение, а также при возникновении необходимости экстренно или в плановом порядке использовать оперативные методы при тяжелом течении заболевания и угрозе жизни пациента.
Показаниями для хирургического вмешательства являются:
- Осложненная форма панкреатита, сопровождающаяся обтурационной желтухой;
- Острые боли, которые не исчезают после длительного консервативного лечения;
- Наличие кист.
К методам хирургического лечения при панкреатите относятся удаление зон некротизированной ткани, установка дренажной системы.
Что можно есть после приступа панкреатита?
После приступа панкреатита требуется соблюдение лечебного голодания в течение 3-5 дней. Больному в данный период разрешается давать только минеральную воду без газа или отвар шиповника. Начиная с 4-ого дня, в рацион пациента разрешается вводить жидкие протертые каши из злаков без соли, сахара и масла.
На 5-6-ой день рацион расширяют, добавляя в меню вегетарианские супы-пюре, овощные рагу, мясо курицы, нежирную рыбу. Разрешается пить слабый чай, отвар ромашки, шиповника.

Начиная со второй недели, допускается употребление каш с молоком, разбавленным водой, с добавлением минимального количества сахара, соли и сливочного масла. Вся еда должна быть термически обработанной, категорически запрещается использование свежих овощей, фруктов.
При хроническом панкреатите в стадии ремиссии рацион питания корректируется на основе общего состояния больного, работы системы пищеварения, функционирующей в условиях ферментной недостаточности.
Характер питания, диета
После приступа панкреатита назначается специальная диета по М. Певзнеру. В зависимости от тяжести заболевания и степени поражения поджелудочной железы могут быть назначены диетический стол номер 1 или номер 5. Данная система питания подразумевает употребление еды с повышенным количеством белков и ограничение использования жиров. Из рациона исключают острые блюда, продукты, содержащие грубую растительную клетчатку, кофе, какао, газированные и кислые напитки, жирное мясо, кисломолочные продукты с высоким процентом жира, свежий хлеб, сладости, выпечки.
Полезно употребление каш из разных круп на воде или молоке, разбавленном водой. Советуется есть овощные супы, суфле из фруктов и овощей, овощные котлеты, приготовленные на пару, использовать в блюдах только диетические сорта мяса.
Вся принятая еда должна быть теплой, но не горячей. Не разрешается использование жареных блюд. Приготовить еду нужно на пару или в духовом шкафу, можно использовать и запеченные блюда.
Питание должно быть дробным, несколько раз в день, небольшими порциями. Разовая норма используемого количества сливочного масла составляет 0,25 г. Соль и сахар также следует использовать в ограниченном количестве. Свежий хлеб нужно заменить домашними сухариками или вчерашним хлебом. Кофе, крепкий чай следует заменить отваром шиповника, целебных трав, киселями, которые оказывают обволакивающее воздействие и способствуют нормализации пищеварения. Показано употребление минеральных вод Славяновская, Смирновская, Ессентуки №4.
В качестве десерта можно использовать суфле, муссы и пудинги как из овощей и фруктов, так и из риса и манной крупы.
Профилактика болезни
Снижение вероятность появления приступа панкреатита возможно при соблюдении комплекса профилактических правил:
- Отказ от вредных привычек, в частности от алкоголя, курения;
- Занятия физкультурой, ходьба на свежем воздухе;
- Исключение из рациона вредных блюд, соблюдение диеты и норм сбалансированного питания;
- Обеспечение организму умеренной физической активности;
- Регулярные осмотры у гастроэнтеролога, что позволит оценить состояние всего пищеварительного тракта и предупредить обострение заболевания.
Приступ панкреатита свидетельствует, что в организме прогрессирует воспалительный процесс. Ведение здорового образа жизни и соблюдение указаний специалистов помогают сохранить период ремиссии на продолжительное время, позволяя поврежденной железе восстановиться.
Отзывы
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву о эффективном воздействии на приступ поджелудочной железы в комментариях, это также будет полезно другим пользователям сайта.

Андрей
Панкреатит появился внезапно после застолья. Проявлялась болезнь сильными болевыми ощущениями, повышением температуры, поносом. Общая слабость не давала стоять на ногах. Вызвали скорую помощь, перевели в стационар. Лечился в стационаре больше недели. Купировали боль, назначили диету, соблюдать которую нужно минимум 6 месяцев.
Зара
Болела хроническим панкреатитом несколько лет назад. Когда появились характерные для обострения приступа заболевания признаки, приняла Но-шпу, а на утро обратилась к моему лечащему врачу. Причину обострения невозможно было выяснить, диету соблюдаю, ничего особенного не ела и не пила. Врач назначил УЗИ, пересмотрел прежний курс лечения. Своевременное лечение позволило быстро купировать приступ и предупредить прогрессирование недуга.